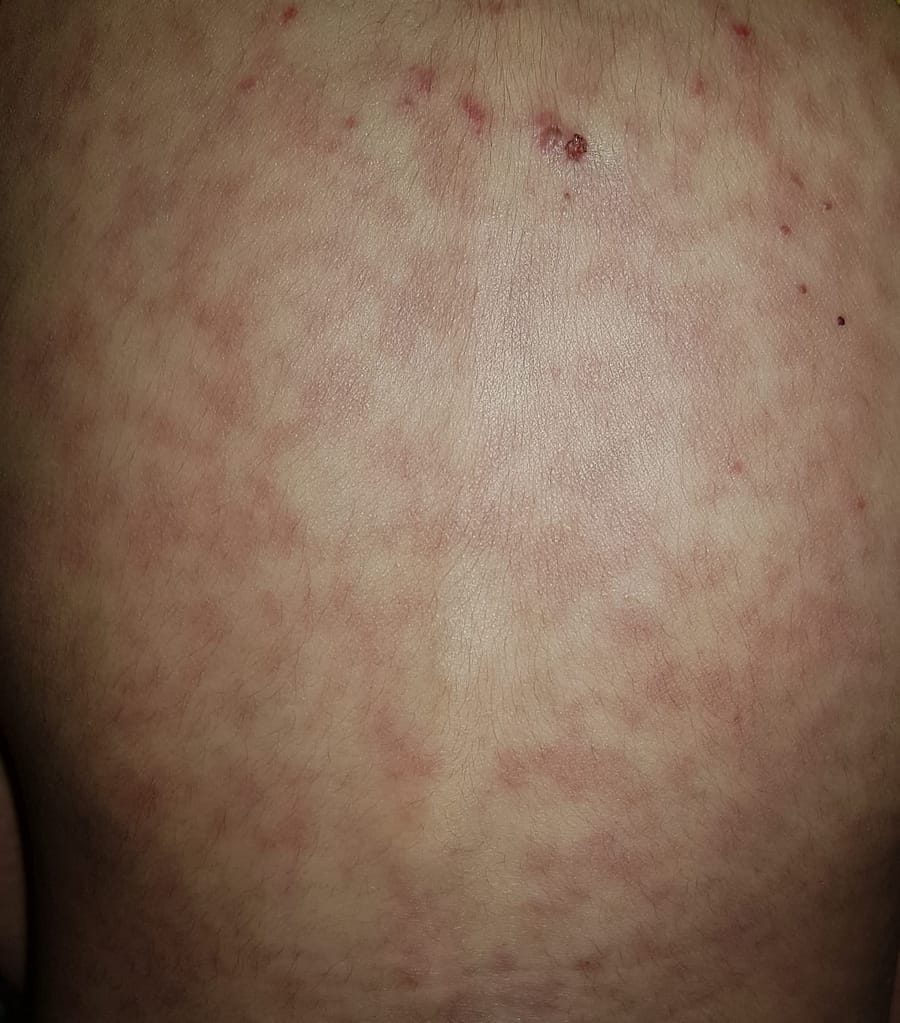
Selülit, derinin ve deri altı dokularının akut bakteriyel enfeksiyonudur ve genellikle streptokoklar veya stafilokoklar tarafından neden olur.
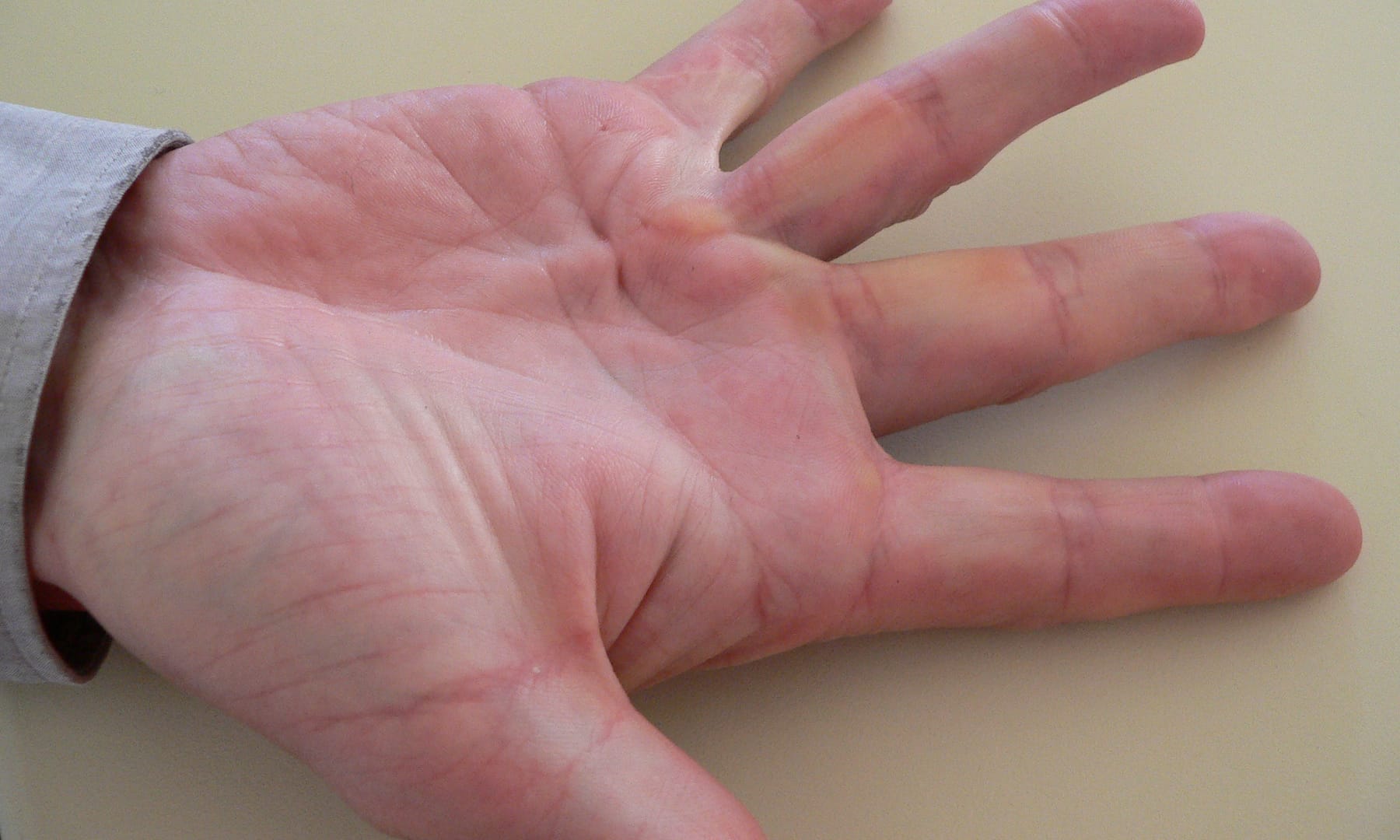
Selülit belirtileri arasında ağrı, sıcaklık, hızla yayılan kızarıklık ve ödem bulunur.
Ateş oluşabilir ve ciddi enfeksiyonlarda bölgesel lenf düğümleri büyüyebilir.
Teşhis genellikle görünüşe dayalıdır; kültürler yardımcı olabilir ancak tedavi, sonuçları beklemeden antibiyotiklerle başlanmalıdır.
Zamanında tedavi ile prognoz mükemmeldir.
Selülitin Nedenleri
Selülitin en yaygın nedenleri:
- Streptococcus pyogenes
- Staphylococcus aureus
Selülit, en sık grup A beta-hemolitik streptokoklar (örneğin, S. pyogenes) veya S. aureus tarafından neden olunur.
Cilt bariyeri genellikle zarar görmüştür.
Streptokoklar, hücre bileşenlerini parçalayan enzimler (streptokinaz, DNaz, hiyaluronidaz) ürettiğinden, difüz ve hızla yayılan enfeksiyona neden olur.
Stafilokokal selülit ise genellikle daha lokalizedir ve genellikle açık yaralar veya deri apselerinde görülür.
Risk Faktörleri
- Diyabetli yaşlı yetişkinlerde grup B streptokoklar (örneğin, S. agalactiae)
- Çocuklarda gram-negatif basiller (örneğin, Haemophilus influenzae)
- Diyabetli veya nötropenili hastalarda, sıcak su havuzu veya spa kullanıcılarında ve hastanede yatan hastalarda Pseudomonas aeruginosa
- Hayvan ısırıkları, genellikle çoklu bakteriler içerir; kedi ısırıklarında genellikle Pasteurella multocida, köpek ısırıklarında ise Pasteurella veya Capnocytophaga türleri sorumludur.
- Tatlı suya batma yaralanmaları Aeromonas hydrophila nedeniyle selülite neden olabilir.
- Sıcak tuzlu suya batma yaralanmaları Vibrio vulnificus nedeniyle selülite neden olabilir.
- Bağışıklığı baskılanmış hastalar, gram-negatif bakteriler (Proteus, Serratia, Enterobacter veya Citrobacter), anaerobik bakteriler ve Helicobacter ve Fusarium türleri dahil olmak üzere fırsatçı organizmalar tarafından enfekte olabilir.
Selülitin Belirtileri

Selülit tipik olarak tek taraflıdır; staz dermatiti ise genellikle iki taraflıdır.
Ana bulgular lokal kızarıklık ve hassasiyet olup, daha şiddetli enfeksiyonlarda sıklıkla lenfanjit ve bölgesel lenfadenopati bulunur.
Cilt sıcak, eritemli ve ödemlidir, sıklıkla portakal kabuğu görünümü verir (peau d’orange).
Sınırlar genellikle belirsizdir, sadece erizipelasta keskin şekilde belirgindir.
Peteşi yaygındır; geniş ekimoz alanları nadirdir.
Veziküller ve büller gelişebilir ve bazen nekroz oluşabilir.
Teşhis
- Muayene
- Bazen kan kültürleri
- Bazen doku kültürleri
Selülit teşhisi muayene ile konur.
Temas dermatiti ve staz dermatiti sıklıkla selülit olarak yanlış teşhis edilir, bu da gereksiz antibiyotik kullanımına yol açar.
Temas dermatiti, kaşıntı, lezyonların temas bölgesi ile sınırlı olması, sistemik belirtilerin olmaması ve bazen tek taraflı olması ile farklılaştırılabilir.
Staz dermatiti, dermatitin kendine özgü özellikleri (örneğin, pullanma, ekzamatöz bulgular, likenifikasyon), venöz staz kanıtları ve iki taraflı olması ile farklılaştırılabilir.
Tedavi Yöntemleri
Antibiyotik Tedavisi
Selülitin en yaygın etkenleri gram pozitif bakteriler olduğu için Beta-Laktam antibiyotikler genellikle çok etkilidir. Bu antibiyotikler bakterilerin hücre duvarını hedef alarak çoğalmalarını engeller. MRSA şüphesi varsa, spesifik bir tedavi düşünülmelidir.
Standart Tedavi
Çoğu hasta için, grup A streptokoklar ve S. aureus’a karşı etkili olan ampirik bir tedavi önerilir. Hafif enfeksiyonlar genellikle oral antibiyotiklerle tedavi edilebilir, örneğin:
- Dicloxacillin 250 mg veya Cephalexin 500 mg günde dört kez.
- Penisilin alerjisi olanlar için: Clindamycin 300-450 mg günde üç kez.
Hayvan Isırıklarının Tedavisi
Hayvan ısırıklarının neden olduğu selülit genellikle çoklu bakteriler içerir. Tedavi hem aerobik hem de anaerobik etkenlere yönelik olmalıdır:
- Amoksisilin/Klavulanik asit 875/125 mg her 12 saatte bir.
- Penisilin alerjisi olanlar için: Clindamycin 300-450 mg günde üç kez artı bir oral florokinolon (örneğin, Siprofloksasin 500 mg her 12 saatte bir).
Suya Maruz Kalma Durumunda Tedavi
Tatlı veya tuzlu suya maruz kalma sonrasında gelişen selülit özel bir tedavi gerektirir:
- Cephalexin 500 mg günde dört kez veya Cefazolin 1 g intravenöz her 8 saatte bir, ek olarak bir florokinolon.
- Tuzlu suya maruz kalma sonrası gelişen selülit için: Doksisiklin 100 mg günde iki kez eklenmelidir.
MRSA Tedavisi
MRSA enfeksiyonu şüphesi varsa, özellikle pürülan selülit veya komplike enfeksiyonlarda, MRSA’ya karşı özel bir tedavi gereklidir. Ampirik tedavi seçenekleri şunları içerir:
- Çifte doz Sulfametoksazol/Trimethoprim (800 mg/160 mg) günde iki kez.
- Doksisiklin 100 mg günde iki kez.
- Linezolid 600 mg günde iki kez oral.
- Clindamycin 300-450 mg günde üç kez (ancak Clindamycin’e karşı direnç artmaktadır).
Daha ciddi vakalar genellikle intravenöz antibiyotiklerle hastanede tedavi gerektirir:
- Vankomisin 15 mg/kg her 12 saatte bir.
- Linezolid 600 mg her 12 saatte bir.
- Daptomycin 4-6 mg/kg günde bir kez.
Ek Önlemler
İmmobilizasyon ve Yüksekte Tutma
Etkilenen uzvun immobilizasyonu ve yükseltilmesi ödemi azaltmaya ve ağrıyı hafifletmeye yardımcı olur. Soğuk, nemli pansumanlar lokal ağrıyı ve iltihabı hafifletebilir.
Kompresyon Terapisi
Kronik lenfödem veya tekrarlayan selülit olan hastalarda kompresyon terapisi, tekrarlayan vakaları önlemeye yardımcı olabilir.
Cerrahi Müdahale
Bazı durumlarda, özellikle apse oluşmuşsa, cerrahi müdahale gerekebilir. Bu durumlarda insizyon ve drenaj yapılması gereklidir.
Koruyucu Önlemler
Profilaktik Antibiyotikler
Tekrarlayan selülit vakalarında, gelecekteki enfeksiyonları önlemek için profilaktik antibiyotikler düşünülebilir. Seçenekler şunları içerir:
- Benzatin Penisilin 1.2 milyon ünite intramüsküler aylık.
- Penisilin V veya Eritromisin 250 mg günde iki kez oral, 1-12 ay boyunca.
Altta Yatan Hastalıkların Tedavisi
Tinea pedis, obezite, venöz yetmezlik ve atopik dermatit gibi altta yatan hastalıkların tedavisi, tekrarlayan selülit riskini azaltabilir.
Önleme ve Dikkat Edilmesi Gerekenler
Cilt Yaralanmalarının Önlenmesi
Selülit riskini azaltmak için cilt yaralanmalarından kaçınılmalı veya hemen tedavi edilmelidir. Temiz ve dezenfekte edilmiş yaralar daha hızlı iyileşir ve enfeksiyon riskini azaltır.
Hayvan Isırıklarına Karşı Dikkat
Hayvan ısırıkları, özellikle köpek veya kedi ısırıkları, çeşitli bakteriler içerebilir ve selülite neden olabilir. Isırık yaralarının hemen temizlenmesi ve tıbbi bakım alınması zorunludur.
Hijyen Önlemleri
Düzenli el yıkama ve iyi cilt bakımı, selülit riskini azaltmaya yardımcı olabilir. Bu, özellikle cilt hast
alığı olan veya bağışıklık sistemi zayıf olan kişiler için önemlidir.
Merhaba arkadaşlar,
Ben, tibbiterimler.com’un kurucularından biriyim. Amacımız, tıbbi bilgiyi daha anlaşılır ve basit bir şekilde sunmaktır. İnsanlar genellikle düşündüklerinden daha karmaşık hale getiriyorlar. Aksine, sadece anlayan biri basitleştirebilir.
Keyifli okumalar:)